Barreras y facilitadores presentes en la teleconsulta brindada en el Hospital Militar, Managua, Nicaragua, 2022
Obstacles and facilitators present in the teleconsultation provided at the Military Hospital, Managua, Nicaragua, 2022
María Lastenia Rivas Barahona
Hospital Militar Escuela “Dr. Alejandro Dávila Bolaños”, Managua, Nicaragua.
https://orcid.org/0000-0001-9485-9040
rivas.barahona@yahoo.es
Mario José Hurtado
Centro de Investigación de Estudios para la Salud CIES/UNAN-Managua
https://orcid.org/0000-0002-2428-4648
mario.hurtado@cies.unan.edu.ni
Recibido
11/04/2023
Aceptado
15/06/2023
RESUMEN
La teleconsulta se ha convertido en un método cada vez más valioso para la prestación de servicios de salud y ha cobrado auge a partir de la pandemia del Covid-19. En su implementación surgen barreras que suponen un obstáculo para su efectividad, pero, de igual manera, se instauran facilitadores que mejoran su adopción y uso. Por tanto, entender dichas barreras y facilitadores es crucial para el éxito y sostenibilidad de la teleconsulta. La presente investigación se realizó con el objetivo de identificar las barreras y factores facilitadores en la teleconsulta como modalidad de atención virtual en el Hospital Militar Escuela Dr. Alejandro Dávila Bolaños (HMADB), Managua, Nicaragua en el período de octubre a diciembre 2022. Se ha investigado con un enfoque cualicuantitativo, generando un estudio de tipo descriptivo, de corte transversal. Los datos se recolectaron aplicando una encuesta de 22 preguntas para conocer las características sociolaborales de la muestra, determinar las barreras y facilitadores percibidos, y describir el grado de satisfacción del personal involucrado; el instrumento se aplicó a 36 médicos que trabajan en la teleconsulta. Los resultados reflejan que el 30.6% de los médicos indican que la teleconsulta en el HMADB surge a raíz de la pandemia con el fin de garantizar la seguridad del paciente y, desde entonces, destacan que las principales barreras son la ausencia de capacitaciones y falta de conocimiento del estándar de salud virtual. Por otra parte, entre los facilitadores mencionan la alineación de la teleconsulta con los objetivos institucionales, la sostenibilidad del proyecto, y la facilidad para el manejo de las TIC. Para maximizar la calidad del servicio, la institución debe gestionar correctamente las barreras y facilitadores encontrados, procurando elevar la satisfacción del personal involucrado en la teleconsulta y, en su momento, instaurarla en otras áreas asistenciales.
PALABRAS CLAVES
Teleconsulta; telemedicina; barrera; facilitador.
ABSTRACT
Teleconsultation has become an increasing valuable method for the provision of health services and has gained importance since the Covid-19 pandemic. In its implementation, obstacles to its effectiveness arise, but, at the same time, there are facilitators that enhance its adoption and use. Therefore, understanding these obstacles and facilitators is crucial for the success and sustainability of teleconsultation. The present research was conducted with the objective of identifying obstacles and facilitators in teleconsultation as a virtual care modality in the Hospital Militar Escuela Dr. Alejandro Dávila Bolaños (HMADB), Managua, Nicaragua in the period from October to December 2022. The research was conducted with a qualitative-quantitative approach, generating a descriptive, cross-sectional study. Data were collected by applying a 22-question survey to determine the socio-labor characteristics of the sample, determine the perceived obstacles and facilitators, and describe the degree of satisfaction of the professionals involved; the instrument was applied to 36 physicians working in teleconsultation. The results reflect that 30.6% of the physicians indicate that teleconsultation at HMADB arose as a result of the pandemic in order to guarantee patient safety and, since then, they highlight that the main barriers are the absence of training and lack of knowledge of the virtual health standard. On the other hand, among the facilitators, they mention the alignment of teleconsultation with institutional objectives, the sustainability of the project, and the ease of use of ICTs. To maximize the quality of the service, the institution should correctly manage the obstacles and facilitators encountered, seeking to increase the satisfaction of the professionals involved in the teleconsultation and, in due course, to implement it in other healthcare areas.
KEYWORDS
Teleconsultation; telemedicine; obstacle; facilitator.
INTRODUCCIÓN
La llegada de la pandemia del Covid-19 generó cambios en muchas situaciones y actividades de la vida cotidiana a nivel mundial. De acuerdo a Trejos (2022), en el sector salud se implementaron una serie de cambios en la modalidad de atención, que fue cambiando de manera presencial a virtual, con el objetivo de brindar atención médica para los pacientes sufrieron COVID-19 y a los que padecían alguna otra patología mediante una forma nueva de atención, diferente a la tradicional (Trejos, 2022).
Se afirma que la teleconsulta se ha convertido en un método cada vez más valioso y viable de prestación de servicios de salud, de comunicación, de transferencia de información y de educación (QMENTUM International, 2019). El contexto, los avances tecnológicos, la reducción de los costos de las soluciones en telemedicina combinado con el uso generalizado de internet y teléfonos inteligentes hicieron posible la implementación de soluciones tecnológicas disponibles para satisfacer la demanda de los pacientes.
Cabe destacar que, para alcanzar la calidad en la teleconsulta, se requiere de maximizar factores facilitadores de dicha modalidad de atención y, por consiguiente, minimizar el impacto de aquellas barreras que existan.
El HMADB es un hospital con capacidad para brindar servicio de tercer y cuarto nivel de atención médica a los miembros del Ejército de Nicaragua; trabajadores afiliados al Instituto Nicaragüense de Seguridad Social; población que solicite a través de los diferentes planes, servicios y programas la atención privada que brindas con calidad y calidez humana. En el Hospital Militar Escuela Dr. Alejandro Dávila Bolaños, la nueva modalidad de atención la han implementado pediatría, medicina general y medicina interna como una forma de dar respuesta a la necesidad de los pacientes y familiares que no podían frecuentar el hospital debido a la pandemia del Covid19; además, el servicio de Gineco-obstetricia, pone en práctica la teleconsulta para la entrega de resultados no alterados de tamizaje ginecológico, todo esto con el objetivo de dar respuesta a las expectativas de las pacientes con respecto a su atención y la inclusión de sus familiares en su consulta, también permitió de forma general disminuir la lista de espera y la reducción de costos hospitalarios, obteniendo así el máximo aprovechamiento de los recursos con los que se cuenta y mejorando la experiencia percibida por los pacientes.
En base a lo anterior, se realiza este trabajo investigativo con el fin de identificar las barreras existentes y los factores facilitadores de la teleconsulta en el HMADB en el período de octubre a diciembre 2022.
Diversos autores han dedicado estudios a las barreras y facilitadores que influyen en la teleconsulta. Por ejemplo, Tabares, et al., concluyeron, en su estudio “Determinantes de la intención de uso de la telemedicina en pacientes y médicos en Caldas, Colombia”, que los facilitadores de la implementación de la telemedicina están estrechamente relacionados con el grado en que el individuo piensa que existen condiciones satisfactorias de infraestructura tecnológica y organizativa para poder utilizar el servicio (Tabares, et al., 2020) .
Además, Van den Wijngaart et al. (2018), explican que los facilitadores y barreras de la teleconsulta se relacionan con categorías como innovación, las actitudes de los profesionales, y el contexto organizacional.
Por su parte, Schreiweis, et al., en 2019 publicaron un estudio que permitió proporcionar una lista completa de barreras relevantes a considerar, entre las que menciona la escasa alfabetización en salud digital, falta de dispositivos necesarios y falta de incentivos; y una lista de facilitadores para ayudar en la planificación e implementación exitosa de servicios de eSalud, entre los que destacaron facilidad de uso, motivación y disponibilidad de recursos (Schreiweis, et al., 2019).
Dadas las diferentes barreras y facilitadores que se presentan para la implementación a cabalidad de la teleconsulta en nuestro país, conviene determinar aquellos factores facilitadores y barreras de la teleconsulta en el HMADB. De tal forma, y a partir de la experiencia de profesionales que desempeñan su labor en dicho programa, se podrán generar estrategias y actividades que permitan fortalecer este programa, de la mano de la calidad del mismo y la excelencia del servicio ofrecido al paciente y su familia con calidad y calidez.
Es importante recordar que a partir de los resultados obtenidos se da pie a una correcta gestión de las barreras y facilitadores presentes en la teleconsulta, apuntando a la mejora continua y contribuyendo a acortar la lista de espera, disminuir los costos, optimizar el tiempo y los recursos. Además, el estudio tiene relevancia social al aportar conocimiento que permitirá identificar las oportunidades y amenazas que se le presenta a la teleconsulta dentro del HMADB, permitiendo que se generen estrategias para maximizar oportunidades y minimizar amenazas, y detectando también las oportunidades de mejora que permitan establecer recomendaciones que conduzcan a la mejora continua del servicio y los profesionales involucrados en el mismo. Asimismo, le podrá servir de referencia a otros servicios y hospitales que deseen implementar esta modalidad de teleconsulta en su atención diaria.
MATERIALES Y MÉTODOS
Se realizó un estudio cualicuantitativo, descriptivo, de corte transversal. El universo estuvo constituido por 39 (treinta y nueve) recursos médicos ya sean clínicos o administrativos encargados de la gestión de la teleconsulta del HMADB, de ginecología (veintiuno), pediatría (ocho) y medicina general (nueve). El instrumento se aplicó a una muestra constituida por los recursos médicos que aceptaron realizar la encuesta, en concreto, la muestra la integraron 36 recursos médicos.
El investigador elaboró una encuesta como técnica de recolección de datos, previo a su aplicación el instrumento fue debidamente validado. La encuesta constó de 21 preguntas que se agruparon de acuerdo a los factores a considerar en el estudio realizado: características sociolaborales en el área de teleconsulta del HMADB (3 ítems), barreras para la salud virtual en el HMADB (6 ítems), facilitadores para la modalidad de atención virtual en el HMADB (10 ítems) y satisfacción de los colaboradores con dicha modalidad (2 ítems). El instrumento en formato de Google Forms fue enviado de manera virtual al grupo conformado por los médicos que brindan la teleconsulta, orientando el llenado de la misma.
Una vez recolectados los datos, la siguiente etapa de investigación correspondió al proceso de extracción, transformación y carga de los datos a una matriz capaz de ser procesada en el software estadístico SPSS versión 24. Para las preguntas abiertas, la transformación de los datos consistió en categorizar las respuestas de los encuestados de acuerdo al tema expuesto, permitiendo el análisis univariado de las mismas en pasos posteriores.
Las variables contempladas se analizaron por medio de análisis univariado determinando frecuencia y porcentaje, y tabulación cruzada para determinar la relación entre la satisfacción del personal y la recomendación de la teleconsulta. De igual forma, se generaron gráficos y tablas con el propósito de facilitar la visualización de resultados.
RESULTADOS Y DISCUSIÓN
Como se ha planteado anteriormente, el éxito de la implementación de la telemedicina en los servicios de salud se encuentra estrechamente ligado a la presencia de barreras y facilitadores que impactan en la motivación del personal responsable de brindar consultas bajo esta modalidad. Por lo anterior, resulta fundamental analizar la presencia de dichos factores en la teleconsulta del Hospital Militar Escuela “Dr. Alejandro Dávila Bolaños”, institución que se rige bajo altos estándares de calidad en el marco del nivel Diamante de la Acreditación Canadá con la que cuenta.
Según los facilitadores y barreras sean percibidos por el personal inmerso en la labor de teleconsulta, el Hospital será capaz de implementar la mejora continua en pro de brindar mejores condiciones para elevar el nivel de servicio ofertado bajo esta modalidad.
A continuación, se presentan y discuten los resultados obtenidos a partir del estudio realizado.
Tabla 1. Características sociolaborales de los encuestados
| Características | Participantes (n = 36) | Porcentaje (%) | |
|---|---|---|---|
| Tiempo de laborar en el área de Teleconsulta | 1 a 11 meses | 13 | 36.1% |
| 1 año a más | 23 | 63.9% | |
| Área de Teleconsulta | Ginecología | 20 | 55.6% |
| Medicina General | 9 | 25.0% | |
| Pediatría | 7 | 19.4% | |
Fuente: elaboración propia a partir de resultados de encuesta aplicada.
Los médicos encuestados tienen, en su mayoría, de 1 año a más de laborar en el área de teleconsulta del HMADB (63.9%) y más del 50% pertenece al área de ginecología (55.6%); la distribución de la muestra de acuerdo al tiempo de laborar en teleconsulta y el área en la cual laboran se detalla en la tabla anterior.
Los resultados obtenidos en cuanto a las características sociolaborales del personal involucrado con la teleconsulta en el HMABD, resaltan que hay una baja rotación o una relativa estabilidad en el seguimiento de la labor realizada en esta modalidad de atención virtual (el 63.9% personal permanece por más de un año en esta modalidad). Además, refuerzan la idea de que esta modalidad de atención se ha adoptado en una gran diversidad de áreas asistenciales, incluyendo las reflejadas en la tabla (ginecología, medicina general y pediatría).
Schreiweis, et al. (2019), en su estudio “Barriers and Facilitators to the Implementation of eHealth Services: Systematic Literature Analysis”, destacan que los servicios de e-salud han sido adoptados en ciertos ambientes y contextos de enfermedades, aplicables a servicios relacionados a la salud mental, cuidado de veteranos e hipertensión. En el HMADB, la teleconsulta no ha sido expandida a un ritmo exponencial hacia otras áreas asistenciales, por lo que aún no suple necesidades de atención virtual en servicios relacionados a la salud mental; sin embargo, la discrepancia encontrada con la adopción descrita por Schreiweis, et al., tiene su fundamento en el contexto de nuestro país y las verdaderas necesidades del HMADB en cuanto a atención virtual.
Por tanto, si bien es una alternativa atractiva realizar la expansión de la teleconsulta hacia otras áreas asistenciales, se evidencia que el HMADB deberá hacer un análisis adecuado para valorar la viabilidad del proyecto en base al contexto nacional y características de sus pacientes.
Tabla 2. Causas que ocasionaron el inicio de la Teleconsulta
| Variable | Participantes (n = 36) |
Porcentaje (%) |
|
|---|---|---|---|
| Causa | Pandemia | 11 | 30.6% |
| Para brindar resultados de estudios de ginecología | 6 | 16.7% | |
| Desconocida | 5 | 13.9% | |
| Para dar seguimiento e información al paciente | 5 | 13.9% | |
| Para procurar la disminución de tiempo de espera | 4 | 11.1% | |
| Mejorar la atención | 3 | 8.3% | |
| Otros | 2 | 5.6% | |
Fuente: elaboración propia a partir de resultados de encuesta aplicada.
Además, se indagó respecto al inicio de la Teleconsulta en las diferentes áreas, logrando categorizar las respuestas de los médicos de acuerdo a la tabla 2 presentada anteriormente. Se destaca que el 30.6% de la muestra indicó que el servicio de teleconsulta surgió a raíz de la pandemia, es decir, frente a la necesidad de garantizar la salud tanto del personal como del paciente, sin sacrificar la atención y seguimiento brindado en las consultas. Si bien esta es la causa predominante, llama la atención que casi el 14% de la muestra desconoce la razón por la cual fue instaurada la teleconsulta, lo que podría llevar a una falta de motivación al brindar el servicio.
Bajo el supuesto de que la teleconsulta surgió a raíz de la pandemia, se infiere una respuesta rápida ante sucesos inesperados por parte del HMADB, prevaleciendo siempre el sentido de protección a la salud del paciente y de mejora de la calidad del servicio ofrecido. Sin embargo, la respuesta rápida muchas veces puede indicar una falta de planificación adecuada para implementar la teleconsulta, lo cual se reflejaría en las barreras percibidas por parte del personal que se discutirán en párrafos posteriores.
Cabe destacar que, pudiendo recuperar la razón del inicio de la teleconsulta estrictamente a través de las respuestas de los encuestados, se afirma que la mayoría de los actores claves conocen el propósito y la motivación de la teleconsulta en el HMADB. Roig & Saigí (2011), en su artículo “Elementos facilitadores en la implantación de servicios de telemedicina. Perspectiva de los profesionales implicados en su diseño y puesta en marcha”, enfatizaron la importancia de que el servicio de teleconsulta responda a una necesidad claramente percibida por los profesionales (Roig & Saigí, 2011); así, este primer paso para la presencia de facilitadores se refleja en que, en la muestra encuestada, la mayoría del personal afirma conocer la razón por la cual la teleconsulta ha sido implementada, contribuyendo a que se identifiquen con el propósito, motivación y misión de la misma.
A pesar de lo anterior, es pertinente mencionar que el 13.9% de la muestra no conoce el propósito de este servicio y, bajo el análisis planteado, puede ser más susceptible a barreras que obstaculicen su motivación en el trabajo.
Dicha información también se ve respaldada por el estudio de Van den Wijngaart et al. (2018), en el cual se explica que cuando los profesionales no se encuentran convencidos acerca del propósito y valor agregado que proporciona la teleconsulta, es muy poco probable que su implementación sea exitosa; de tal manera, se recomienda que los médicos, como actores clave, se vean involucrados en el desarrollo de la teleconsulta para elevar su motivación al respecto y demostrar los beneficios de la misma.
Tabla 3. Percepción de barreras en la teleconsulta
| Características | Participantes (n = 36) |
Porcentaje (%) |
|
|---|---|---|---|
| Presencia de recursos económicos | Sí | 17 | 47.2% |
| No | 19 | 52.8% | |
| Dificultad de comunicación efectiva con los pacientes | Sí | 14 | 38.9% |
| No | 22 | 61.1% | |
| Negación de los pacientes a brindar información | Sí | 7 | 19.4% |
| No | 29 | 80.6% | |
| Existencia de capacitaciones efectivas | Sí | 14 | 38.9% |
| No | 22 | 61.1% | |
Fuente: elaboración propia a partir de resultados de encuesta aplicada.
Respecto a las barreras presentes en la teleconsulta, se ha determinado que la mayor barrera abarca la falta de preparación del personal, es decir, la ausencia de capacitaciones efectivas; de tal manera, es la barrera con un porcentaje más alto asignado por la muestra (61.1% expresaron que no existen capacitaciones efectivas).
Luego de dicha barrera se tiene que 52.8% determinaron que hay falta de recursos económicos (invertidos en equipos tecnológicos), un 38.9% percibe que no hay aceptabilidad de los usuarios (dificultad de comunicación efectiva) y solo el 19.4% expresa que los pacientes manifiestan inquietud por la seguridad y privacidad de los datos (se niegan frecuentemente a brindar información).
La ausencia significativa de capacitaciones para el personal encargado de brindar teleconsultas coincide con la limitante establecida en la Revisión de estándares de interoperabilidad para la eSalud en Latinoamérica y el Caribe, de la Organización Panamericana de la Salud (2016); en este documento, la OPS destaca que la falta de preparación del personal puede impactar en su motivación y, por tanto, deben garantizarse capacitaciones continuas en tecnologías de la información y otras temáticas (Organización Panamericana de la Salud, 2016).
Dado que la muestra analizada expresa facilidad en el manejo de las TIC, este puede ser un indicador de que el HMADB no ha considerado necesario una jornada de capacitación para la familiarización del personal con la tecnología utilizada en teleconsulta. Sin embargo, no se deben dejar de lado otros tipos de capacitaciones en el procedimiento de la teleconsulta, trato al paciente en la modalidad virtual u otras temáticas pertinentes.
Conviene relacionar la ausencia de capacitaciones con la falta de conocimiento del estándar para la gestión y operación de la Teleconsulta en el HMADB (para este facilitador, el 55.6% de los encuestados expresaron una respuesta negativa, ver tabla 4); la falta de preparación del personal, en este caso, puede atribuirse no a la dificultad en la implementación de las TIC, sino al desconocimiento del estándar establecido por la institución, siendo esta una oportunidad de mejora.
Conforme a lo expuesto por Schreiwies et al. (2019), es necesario superar esta barrera para lograr una implementación exitosa de la teleconsulta. La ausencia de educación para los profesionales involucrados da lugar a falta o una mala información acerca de la teleconsulta implementada en el HMADB, lo que representa a la motivación de los médicos y, por ende, al desarrollo óptimo de las teleconsultas.
Por otra parte, se destaca que el bajo índice de negación de los pacientes a brindar información durante la teleconsulta puede encontrarse asociado a los principios que rigen la salud virtual en el Hospital Militar Escuela “Dr. Alejandro Dávila Bolaños”. En el Estándar de Salud Virtual establecido por la Institución, se destaca que la organización garantiza la confidencialidad y privacidad de la información del paciente sea que esté en inactividad o en circulación. Lo anterior genera confianza para facilitar la comunicación con el paciente y el acceso a información relevante, por lo que el 80.6% de los encuestados pudo afirmar que los pacientes acceden a brindar información sin problema (existiendo privacidad en los datos).
Tabla 4. Percepción de facilitadores en la teleconsulta
| Características | Participantes (n = 36) |
Porcentaje (%) |
|
|---|---|---|---|
| Contribución al objetivo del HMEADB | Sí | 35 | 97.2% |
| No | 1 | 2.8% | |
| Existencia de compromiso organizacional | Sí | 27 | 75.0% |
| No | 9 | 25.0% | |
| Conocimiento del estándar para la gestión y operación de la Teleconsulta en el HMEADB | Sí | 16 | 44.4% |
| No | 20 | 55.6% | |
| Cumplimiento de objetivo del servicio | Sí | 29 | 80.6% |
| No | 7 | 19.4% | |
| Existencia de un liderazgo claro, identificable y proactivo | Sí | 28 | 77.8% |
| No | 8 | 22.2% | |
| Colaboración externa de proveedores | Sí | 17 | 47.2% |
| No | 19 | 52.8% | |
| Sostenibilidad del proyecto | Sí | 33 | 91.7% |
| No | 3 | 8.3% | |
| Facilidad de manejo de TIC | Sí | 30 | 83.3% |
| No | 6 | 16.7% | |
Fuente: elaboración propia a partir de resultados de encuesta aplicada
En cuanto a los facilitadores sobre los cuales se encuestó a la muestra, el más significativo se relaciona con la contribución del programa de Teleconsulta a alcanzar el objetivo principal del HMADB a largo plazo (97.2% respuestas positivas). Asimismo, se destaca que el 91.7% de los médicos perciben que el proyecto es sostenible (seguirá vigente en los próximos 6 años) y 83.3% han expresado que tienen facilitad de manejo de las TIC necesarias para el desempeño de su labor.
A pesar de la predominancia de dichos facilitadores y como se ha mencionado al analizar las barreras, llama la atención que la mayoría de la muestra (55.6%) no conoce el estándar de acreditación que posee el HMADB para la gestión y operación de la Teleconsulta. Dicho estándar va de la mano con la Acreditación Canadá que posee el hospital.
Desde el 2019 el HMADB alcanzó la acreditación internacional con Acreditación Canadá, quienes le dieron la más alta categoría, Nivel DIAMANTE, situándolo como líder de la región con recursos humanos altamente capacitados, infraestructura ágil y segura para el paciente, sistemas de comunicación efectiva y formativa, tecnología moderna, sistema de gestión de medicamentos automatizado, programa multidisciplinario y fortalecido para el control de infecciones, procesos asistenciales y administrativos estandarizados, control y profesionalización de la gestión lo que les lleva a alcanzar la excelencia en la prestación de servicios.
Es bajo los criterios de dicha Acreditación que se estableció un estándar de salud virtual, el cual aborda el objetivo de esta modalidad de atención y establece pautas fundamentales que han de tener en cuenta el personal involucrado con la teleconsulta.
Por lo anterior, es importante que el personal que brinda teleconsulta en el HMADB conozca y se encuentre familiarizado con el Estándar de Salud Virtual y sus acápites, con el fin de cumplir con la calidad que se busca a través del diseño del servicio de salud virtual, el desarrollo de la función del paciente en la teleconsulta, el establecimiento de un servicio de salud virtual seguro y ético, los registros apropiados de los pacientes, entre otras pautas.
Si bien hay desconocimiento del estándar, puede inferirse que sus principios básicos se cumplen. Como se ha demostrado en el análisis de las barreras, los pacientes no se niegan a brindar información durante la teleconsulta puesto que, probablemente, el servicio se caracteriza por la privacidad de los datos. De hecho, el estándar establece que el paciente tiene derecho a la protección de la privacidad y la confidencialidad, y conocer la manera en cómo se utiliza la información que proporciona.
Por otra parte, se encontró que el 52.8% perciben que no hay apoyo de parte de los proveedores de tecnología y equipos para dar seguimiento al proyecto. La ausencia de este apoyo o asesoría es calificada como una barrera por Schreiweis, et al. (2019), quienes la agrupa en las barreras técnicas y destacan que, si el personal no sabe a quién acudir para conseguir soporte técnico relacionado a la tecnología y equipos utilizados en la teleconsulta, pueden presentar dificultades para la realización de su labor, impactando directamente en su motivación y satisfacción con la teleconsulta. Por ende, el apoyo de los proveedores es una barrera fundamental, siendo un pilar para que el médico que brinda teleconsultas se sienta respaldado y pueda aclarar sus dudas en cuanto a infraestructura y TICs de forma efectiva y eficiente.
A grandes rasgos, los facilitadores encontrados coinciden con los planteados por la Organización Panamericana de la Salud (2016), los que se clasifican como necesarios para determinar si una institución se encuentra habilitada para participar en una iniciativa de Teleconsulta.
De tal manera, el análisis indica que el HMADB ha garantizado condiciones adecuadas para la implementación de la teleconsulta a pesar de que esta surgió, en gran parte, como una respuesta inmediata a la necesidad creada por la pandemia vivida en los últimos años.
Figura 1. Satisfacción del personal con la teleconsulta
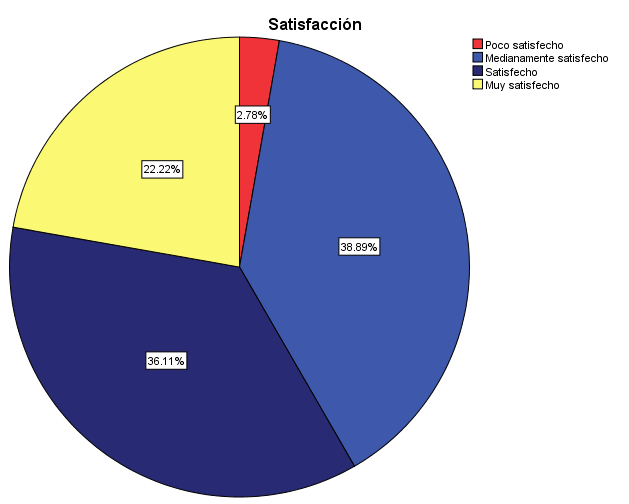
Fuente: elaboración propia a partir de resultados de encuesta aplicada
Como se observa en la Gráfico 1, la mayoría de la muestra se encuentra medianamente satisfecha (38.89%), y solo un 22.22% muy satisfecha. Además, el 86.11% recomendaría la implementación de la teleconsulta como modalidad de atención virtual al paciente en otros servicios del HMADB.
Tabla 6. Satisfacción * Recomendación - Tabulación cruzada
| Variable | Recomendación | Total | ||
|---|---|---|---|---|
| Sí | No | |||
| Satisfacción | Poco satisfecho | 100% | 0.0% | 2.78% |
| Medianamente satisfecho | 28.6% | 71.4% | 38.89% | |
| Satisfecho | 0.0% | 100% | 36.11% | |
| Muy satisfecho | 0.0% | 100% | 22.22% | |
| Total | 13.9% | 86.1% | 100% | |
Fuente: elaboración propia a partir de resultados de encuesta aplicada
Por otra parte, se ha realizado una tabulación cruzada de las variables satisfacción y recomendación (tabla 6), lo que permitió determinar que solo el 71.4% de aquellos de médicos que se encuentran medianamente satisfechos recomendarían la implementación del servicio de teleconsulta. Mientras que en aquellos que se encuentran poco satisfechos, el 100% no recomendaría la implementación del servicio.
Se determina que los facilitadores y las barreras analizadas, en conjunto han creado un entorno en el cual el 38.89% del personal se encuentra medianamente satisfecho, dando lugar a mejoras que permitan elevar el índice de satisfacción global. Citando a Tabares, et al. (2020): “para mejorar el grado de aceptación de esta nueva tecnología – la teleconsulta – entre los médicos y pacientes, es necesario crear las condiciones que faciliten el uso de este nuevo instrumento asistencial en cada institución”; así, se infiere que la satisfacción media que reflejan los médicos podría ser mejorada al administrar correctamente los facilitadores y barreras que este estudio ha encontrado.
Asimismo, se hace énfasis en que el 86.1% de los médicos que brindan teleconsultas recomiendan esta modalidad, por lo que se infiere una alta motivación para expandir el servicio a otras especialidades, permitiendo que otras áreas de servicio sean partícipes de las bondades que ofrece la modalidad virtual, fortalecidas por los facilitadores que ha instaurado el HMADB para la Teleconsulta. Como se ha mencionado anteriormente, conviene que el HMADB previo a la expansión de la teleconsulta analice cautelosamente la viabilidad del proyecto; dicha necesidad de análisis coincide con lo expresado por Tabares, et al. (2020), quienes afirman que es necesario realizar de manera sistemática y protocolaria la determinación de la intención de uso antes de la generalización de este modelo de atención.
Tabla 7. Otras barreras y facilitadores
| Variable | Participantes (n = 36) |
Porcentaje (%) |
|
|---|---|---|---|
| Otras barreras | Ninguno | 10 | 27.8% |
| El paciente no responde | 6 | 16.7% | |
| Números telefónicos equivocados | 4 | 11.1% | |
| Lugar de trabajo inadecuado | 4 | 11.1% | |
| Falta de tiempo | 4 | 11.1% | |
| Horario de llamada inadecuado | 3 | 8.3% | |
| Defectos en los recursos | 3 | 8.3% | |
| El paciente prefiere consulta presencial | 1 | 2.8% | |
| Contexto inadecuado para teleconsulta | 1 | 2.8% | |
| Otros facilitadores | Ninguno | 8 | 22.2% |
| Tecnología adecuada | 8 | 22.2% | |
| Horario definido para el servicio | 8 | 22.2% | |
| Atención personalizada al paciente | 5 | 13.9% | |
| Ambiente tranquilo | 4 | 11.1% | |
| Otros | 2 | 5.6% | |
| Correcta capacitación | 1 | 2.8% | |
Fuente: elaboración propia a partir de resultados de encuesta aplicada
Por otro lado, dado que la encuesta incluyó un total de 4 preguntas abiertas para ahondar en la percepción de las barreras y facilitadores de parte de la muestra, el investigador ha realizado el análisis pertinente que ha permitido categorizar las respuestas obtenidas.
Se destaca que los médicos perciben que es significativo que el paciente no responda a la teleconsulta (16.7% lo clasifica como una barrera); además un 11.1% de la muestra expresó que las bases de datos que contienen los números telefónicos no se encuentran actualizadas, por lo que se entorpece la realización de la teleconsulta y le genera frustración al médico encargado.
Con el mismo peso porcentual, se presentó la barrera de “lugar de trabajo inadecuado”, en la cual los médicos detallaron que las teleconsultas las deben realizar en su propio consultorio y no cuentan con un espacio designado en el cual hacerlas; y la falta de tiempo para realizar teleconsultas debido a la carga de trabajo con la que ya cuentan.
Las barreras encontradas a partir de las preguntas abiertas, por tanto, se encuentran ligadas al manejo de las bases de datos que alimentan el funcionamiento de las teleconsultas y la logística de las mismas.
Van den Wijngaart, et al. (2018) determinaron que estas barreras se relacionan al contexto organizacional, categorizando la primera como “falta de información en las bases de datos de pacientes”. Por las barreras anteriores, el paciente puede no responder o se puede generar frustración en los médicos encargados de brindar la teleconsulta. Es así que se infiere que se ha de crear una planificación y gestión administrativa más estricta de esta modalidad y, por ende, mejorar la que se instauró a lo inmediato como respuesta a la pandemia y otros factores.
Respecto a otros facilitadores encontrados, se destaca que el 22.2% de la muestra considera que la presencia de tecnología adecuada ha facilitado la realización de teleconsultas, así como contar con un horario definido para el servicio (que permita balancear la carga de trabajo del médico). Además, se considera relevante que la atención al paciente sea personalizada (13.9%), logrando indicarle y recordar lo relacionado con el seguimiento, que el familiar esté enterado al respecto, y facilitarles el seguimiento a pacientes oriundos de departamentos lejanos a la capital.
El horario definido para el servicio no se encontró bajo esa definición como facilitador en los antecedentes y referencias consultadas, mas su validez puede inferirse en base a que el personal encargado de brindar teleconsulta también puede tener otras responsabilidades asignadas; como detallan Schreiweis et al. (2019), si bien la teleconsulta agrega carga de trabajo al médico, es vital la efectiva integración del servicio en los departamentos que lo utilizan. Por ende, es fundamental que en el HMADB se cuente con un horario definido en el cual el médico pueda aislarse de sus otras responsabilidades y dedicar la totalidad de su atención a brindar una teleconsulta de alta calidad al paciente que se encuentre agendado.
Figura 2. Impacto de las barreras percibido por el personal de teleconsulta
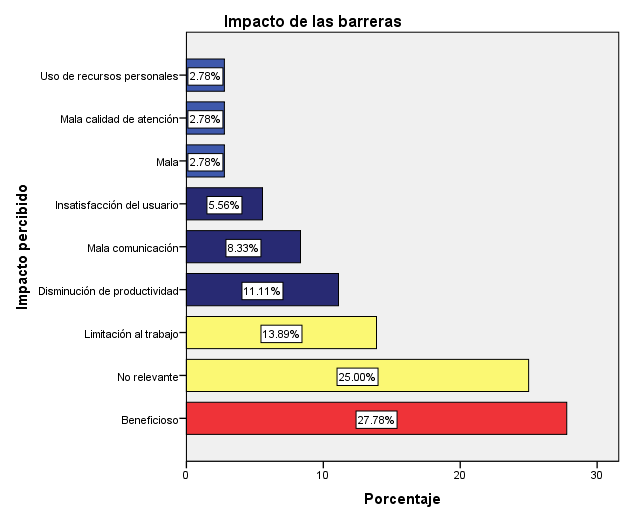
Fuente: elaboración propia a partir de resultados de encuesta aplicada
Finalmente, se analizó el impacto de las barreras y facilitadores de acuerdo a la percepción de la muestra.
Los médicos encuestados han expresado que el impacto de las barreras, por contrario que parezca, podría llegar a ser beneficioso (27.78%). Aquellos que lo clasificaron de dicha forma, argumentan que las barreras “al final sirven para buscar una resolución más óptima” (respuesta de encuestado ID 32) y los pacientes a pesar de las barreras se encuentran agradecidos y aceptan el servicio brindado. Además, el 25% de los médicos considera que no es relevante el impacto de las barreras y el 13.89% han determinado que es una clara limitación al trabajo, lo que entorpece su desempeño y puede llegar a generar frustraciones en ellos.
La eliminación de las barreras existentes es fundamental para la mejora de la experiencia de servicio brindada por medio de la teleconsulta en el HMADB. Así, se ha de buscar reducir el impacto generado por las mismas, caracterizado por la limitación al trabajo y disminución de la productividad.
Llama la atención que el 27.8% de la muestra perciben las barreras como beneficiosas. Esto se atribuye a las características propias del personal encargado de la teleconsulta puesto que, en lugar de ver las barreras estrictamente como un obstáculo a su labor, han encontrado soluciones eficientes a las mismas y, por tanto, perciben que enfrentar exitosamente las barreras les ayuda a desarrollar sus habilidades analíticas y de resolución de problemas. Si bien esto es algo beneficioso, no necesariamente será aplicable en otras instituciones, por lo que se hace hincapié en que la percepción de un impacto positivo gracias a las barreras es algo propio de los médicos del HMADB, quienes han aprendido a sobrellevar los obstáculos de forma eficiente para cumplir con estándares de calidad establecidos por el Hospital.
Figura 3. Impacto de los facilitadores percibido por el personal de teleconsulta
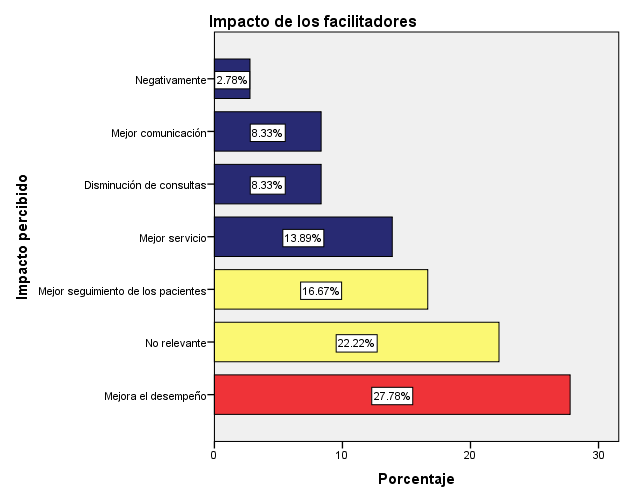
Fuente: elaboración propia a partir de resultados de encuesta aplicada
Por otra parte, en la figura 3 se observa que el mayor impacto generado por los facilitadores es la mejora del desempeño que estos permiten (27.78%). El 22.22% de la muestra considera que los facilitadores no tienen un impacto relevante. Asimismo, el 16.67% de los médicos encuestados consideran que los facilitadores les han permitido brindar un mejor seguimiento de los pacientes, argumentando que gracias a la teleconsulta han disminuido las ausencias a las citas, los pacientes son capaces de preguntar y aclarar sus inquietudes, se puede mejorar el servicio brindado de acuerdo al seguimiento requerido por las necesidades de salud del paciente, el contacto con el paciente se puede hacer desde casa, y se es capaz de dar lectura a los estudios con facilidad.
De tal manera, los facilitadores han permitido una mejora en el desempeño del servicio desde su inauguración, acompañándolo de un mejor seguimiento de los pacientes. El impacto positivo que percibe el personal del HMADB respecto a los facilitadores coincide con el explicado por Tabares et. al. (2020), quienes hacen hincapié en que para que los actores clave perciban que la teleconsulta es beneficiosa y aprovechen las bondades de la misma es necesario que exista apoyo de la institución y, es claro que, dado que el HMADB se rige por altos estándares de calidad, busca que las bondades de la teleconsulta sean percibidas por el personal que la brinda mediante la presencia de los facilitadores que se han detallado anteriormente.
En base a la discusión anterior, se afirma que la modalidad de atención virtual mediante Teleconsulta en el HMADB presenta una mayor cantidad de facilitadores que de factores considerados como barreras de acuerdo a la percepción del personal de la salud que interviene. Así, la hipótesis planteada en el presente estudio se acepta, fundamentada en el mayor impacto que generan los facilitadores en el contexto en el cual se desarrolla la teleconsulta del HMADB y puesto que las barreras incluso pueden llegar a tener un impacto positivo, según lo expresado por los colaboradores.
La sinergia entre los facilitadores predominantes y la barrera más significativa encontrada, ha permitido materializar dicha hipótesis a través de un alto índice de recomendación de la teleconsulta, mediante el cual se ha determinado que el 86.1% de los médicos recomendarían esta modalidad.
CONCLUSIONES
En base a los resultados obtenidos, se concluye que las principales barreras en la teleconsulta como modalidad de atención virtual en el Hospital Militar Escuela Dr. Alejandro Dávila Bolaños son la ausencia de capacitaciones para el personal, y falta de conocimiento del estándar para la gestión y operación de la Teleconsulta. Por su parte, los principales facilitadores en la teleconsulta son la percepción de su utilidad para el cumplimiento del objetivo de la institución, la sostenibilidad del proyecto y la facilidad del personal para el manejo de las TIC.
Otras barreras percibidas en específico por el personal médico del HMEADB, son las bases de datos incompletas en cuanto la información de contacto del paciente y lugar de trabajo inadecuado. Se agregan los facilitadores de utilización de tecnología adecuada para la teleconsulta y el establecimiento de un horario para el servicio, percibidos de forma específica por los médicos que brindan teleconsulta en el HMEADB.
El principal impacto de las barreras es la limitación al trabajo y disminución de la productividad. Por el contrario, los facilitadores mejoran el desempeño del médico al brindar la teleconsulta y permiten un mejor seguimiento a los pacientes.
Habiendo expuesto lo anterior y en base a la presencia de barreras y facilitadores, el 38.89% de los médicos se encuentran medianamente satisfechos con la teleconsulta; y 86.1% de los encuestados recomendarían su implementación.
Las Instituciones de Salud que actualmente deseen implementar el servicio de teleconsulta han de tener en cuenta la influencia de los facilitadores y barreras en la efectividad de la misma puesto que solo a través de una gestión óptima de dichos factores se garantiza la sostenibilidad a largo plazo del proyecto. Además, es evidente que el personal involucrado en brindar la teleconsulta encuentra mayor satisfacción en su trabajo a medida que percibe una mayor cantidad de facilitadores que de barreras.
Conviene que el Hospital Militar Escuela “Dr. Alejandro Dávila Bolaños”, bajo una perspectiva de mejora continua en cuanto al servicio de teleconsulta, elabore estrategias para minimizar el impacto de las barreras encontradas y potencie los facilitadores que los médicos han identificado para elevar su satisfacción y facilitar la expansión de la teleconsulta hacia otras áreas de servicio en base a las recomendaciones brindadas por los médicos actualmente involucrados con esta.
REFERENCIAS BIBLIOGRAFIA
Organización Panamericana de la Salud. (2016). Revisión de estándares de interoperabilidad para la eSalud en Latinoamérica y el Caribe.
QMENTUM International. (2019). Accreditation Canadá: Estándar de Salud Virtual.
Roig, F., & Saigí, F. (2011). Elementos facilitadores en la implantación de servicios de telemedicina. Perspectiva de los profesionales implicados en su diseño y puesta en marcha. Estudios de Ciencias de la Salud, Universitat Oberta de Catalunya, 10.
Schreiweis, B., Pobiruchin, M., Strotbaum, V., Suleder, J., Wiesner, M., & Bergh, B. (2019). Barriers and Facilitators to the Implementation of eHealth Services: Systematic Literature Analysis. J Med Internet Res, 21(11). Recuperado de https://www.jmir.org/2019/11/e14197/
Tabares, M., Vélez, C., Giraldo, A., Morales, J., Mota, M., & Saigí, F. (2020). Determinantes de la intención de uso de la telemedicina en pacientes y médicos en Caldas, Colombia. Ciencia e Innovación en Salud, 463-473.
Trejos, M. (2022). Análisis de la implementación de la teleconsulta para la atención de las personas en la pandemia por SARS-COV 2 en el periodo 2019 - 2021 a nivel nacional e internacional. Tesis de Postgrado: Universidad de Costa Rica.
Van den Wijngaart, L., Geense, W., Boehmer, A., Brouwer, M., Hugen, C., Van Ewijk, B., . . . Merkus, P. (2018). Barriers and Facilitators When Implementing
Web-Based Disease Monitoring and Management as a Substitution for Regular Outpatient Care in Pediatric Asthma: Qualitative Survey Study. J Med Internet Res, 20(10).
© 2023 Revista Científica de FAREM-Estelí.
![]() Este trabajo está licenciado bajo una Licencia Internacional Creative Commons 4.0 Atribución-NoComercial-CompartirIgual.
Este trabajo está licenciado bajo una Licencia Internacional Creative Commons 4.0 Atribución-NoComercial-CompartirIgual.
