ISSN 2410-5708 / e-ISSN 2313-7215
Año 8 | Núm. 21 | pág. 16 - pág. 24 | febrero - mayo 2019
© Copyright (2019). Universidad Nacional Autónoma de Nicaragua, Managua.
Esta obra está bajo una licencia Creative Commons
Atribución-NoComercial-SinDerivar 4.0 Internacional
Carbapenemase en Pseudomonas aeruginosa en los hospitales de Managua, Nicaragua
https://doi.org/10.5377/torreon.v8i21.8851
Fecha de recepción: 03 de octubre, 2019 / Fecha de aceptación: 30 de octubre, 2019
M.Sc. Oscar Arbizú Medina
Laboratorio de Biología Molecular “MA. Elmer Cisneros in memoriam”, Instituto Politécnico de la Salud
UNAN-Managua
arbizu2006@yahoo.com.mx
Lic. Kenia García Rosales, Lic. Benjamín Castillo Gómez, Lic. Arelys Mejía Alvares, Dr. Abraham Salinas
Autores colaboradores
Palabras clave: Pseudomonas, resistencia, carbapenemasa.
Resumen
El presente estudio se planteó con el propósito de conocer la frecuencia de Pseudomonas aeruginosa metalo-β-lactamasas y patrón de resistencia en pacientes hospitalizados. Para ello se realizó un estudio transversal en el periodo julio 2016, enero del 2017. Las cepas se obtuvieron de los diferentes procesos infecciosos de los pacientes hospitalizados, dichas cepas fueron conservadas en caldo leche en los hospitales hasta su posterior análisis, las cepas fueron reactivadas en agar MacConkey, se realizó un tamizaje por el método de Kirby Bauer, se tomó el valor de corte, cuando Imipenem y Meropenem estuvo ≤21mm, se determinó el test de sinergia, utilizando los carbapenémicos y sus inhibidores, ácido etilendiaminotetraacético (10ᶙg) y ácido fenil borónico (10ᶙg), el perfil de resistencia se realizó mediante vitek2 Compact, también se determinó la concentración mínima inhibitoria para Imipenem 2-4 µg/mL y para Ertapenem 2 µg/mL, la genotipificación se determinó mediante la Reacción en cadena de la Polimerasa y el peso molecular se determinó por electroforesis.
El universo estuvo comprendido por 288 cepas de estas 22 fueron Pseudomonas aeruginosa, que corresponde al 7.6%, las cepas analizadas presentaron multirresistencia a los diversos antibióticos analizados, solo 7 (32%), presentó resistencia a Tigeciclina y ninguna de las cepas presento resistencia a Colistina, los genes con mayor frecuencia fue VIM, para un 68%, el tipo de muestra con mayor frecuencia, donde se aisló Pseudomonas, fue muestras traqueal, 7 (32%), seguido de secreción 5(23%), Hemocultivo 1(4%), punta de catéter 4(18%), y las salas con mayor frecuencia donde estaban presente estos microorganismo, fue UCI pediátrico con el 91%.
Como resultado del estudio se concluye que la prevalencia de Pseudomonas aeruginosa, productoras de carbapenemasas, en hospitales de Nicaragua, es baja, pero debe ser de preocupación para autoridades hospitalarias, debido que las cepas contienen diversos tipos de genes combinados como; VIM y GIM, VIM y SPM, que pueden desencadenar brotes epidémicos, la frecuencia con la que aparece nueva cepas resistente a los carbapenémicos es evidente, esta evidencia conlleva a la búsquedas de estrategias, para evitar la dispersión de cepas multiresistentes en diferentes unidades de salud en el momento del traslado de un paciente portador a otra unidad hospitalaria.
Introducción
Pseudomona aeruginosa, es uno de los patógenos oportunistas causante de infecciones nosocomiales, tiene capacidad de colonizar superficie humedad del paciente como el oído, la vías respiratorias de paciente sometidos a ventiladores mecánicos, punta de catéteres y superficie inanimadas como lavamanos, los microorganismo han desarrolladlos diferente mecanismo de resistencia para sobrevivir a los ataques constante de los antibióticos, esto ha conllevado a una reducción drástica de opciones terapéuticas para tratar algunos procesos infecciosos, poniendo de manifiesto el riesgo de la vida, porque prolonga la estancia en los hospitales, mayor gasto de recursos para tratar el proceso infeccioso.
En los últimos años los reportes de microorganismos resistentes a diversos antibióticos son cada vez más frecuente dado por diversos mecanismos que va desde lo natural como el tipo AMP-C, y los adquiridos por elementos genéticos móviles principalmente por plásmidos o integrones, enzimas capaces de hidrolizar antibióticos de última generación como son las enzimas carbapenemasas capaces de hidrolizar a los carbapenémicos. La resistencia por enzimas hidrolítico son las más relevantes, porque pueden ser transferidas de un microorganismo a otro, debido al mecanismo de transferencia horizontal que puede afectar no solo aun género, también otro grupo muy cercano que puedan compartir características similares (M. Bodi, 2007) (Karen Bush, 2010).
La resistencia a los carbapenémicos en nuestros hospitales, es más frecuencia por enzimas carbapenemasas capaces de hidrolizar a los carbapenémicos como los β-lactámicos, estas se pueden clasificar, en clase A, B, C y D. La clase A, C y D, incluyen β-lactamasas tipo Serino esto por su sitio activo, mientras que los tipos B, corresponden a metalo-β-lactamasas (MBL), dependiente de su sitio activo que es zinc; la cual se dividen en tres subclases, la subclase B1, agrupa a las enzimas inducibles asociado a plásmidos (IMP, VIM, SPM, GIM, y SIM), siendo las más comunes encontrar en este tipo de microorganismo y también distribuida frecuentemente en el continente americano. Las subclases B2 y B3 agrupan a las metalo-beta-lactamasas cromosómicas derivadas de Aeromonas spp, Serratia fonticula y Stenotrophomona smaltophilia. Estas enzimas se caracterizan por brindar resistencia a los antibióticos betalactámicos la cual involucran a las cefalosporinas, monobactams y carbapenémicos excluyendo Colistin y Tigeciclina. Las MBLs, son resistente a Aztreonam, debido que se unen con muy poca afinidad a los monobactámicos por la posición del sitio activo que no favorece la hidrólisis. La detección de esta enzima, puede ser detectada mediante el método Kirby Bauer, utilizando sensidisco de ácido etilendiaminotetraacético (EDTA) 372 µg o Mercapto acetato de sodio (SMA) 900µg, es un método barato que orientar el mecanismo de resistencia presente (Armando Guevara, 2009) (Karen Bush, 2010).
Métodos
Se realizó un estudio transversal con el objetivo de conocer la frecuencia de Pseudomona auriginosa, productora de carbapenemasas tipo metalo b-lactamasa, en la que estudiaron, 288, microorganismo en la vigilancia activa en los hospitales de estas, 67 cepas eran resistente para un 23% y de las 67 cepas 22(7.6%) eran, Pseudomonas aeruginosa de pacientes hospitalizados, de un hospital público Alemán Nicaragüense y clínicas privadas, Hospital Central Managua. La identificación del género, especie y la prueba de susceptibilidad a los antimicrobianos se llevó a cabo mediante el sistema VITEK2 compact, la cual se tomó tres UFC del MacConkey, para la preparación del inóculo, luego se realizó una suspensión homogénea en un tubo de ensayo conteniendo 3ml de solución salina al 0.45%, para las tarjetas restantes se pasaron 145µl en tubos con 3ml de solución salina, se ajustó DenSiCheK Plus al del estándar 0.5-6.3 de McFarland, y se procedió a montar (GN, AST -XN06 y AST- GN69), GN: 64 pruebas bioquímicas, AST XN06: AN, ATM, CF, CTX, CTT, FOX, CPD, CZX, CXM, DOR, MEM, MXF, NA, NOR, PIP, TE, TIC, TCC, TGC, AST GN69: AMC, AM, SAM, CZ, FEP, CAZ, CRO, CIP, ETP, GM, IPM, LEV, FT, TZP, TM, SXT. El control de calidad de las tarjetas fueron establecidas con el uso de cepas de referencias, Pseudomonas aeruginosa ATCC 27853, Escherichiacoli, ATCC25922, Escherichia coli ATCC35218, K. Pneumoniae ATCC700603,la sospecha de cepas productora de carbapenemasa, se tomó cuando Imipenem y Meropenem tuvieran una concentración mínima inhibitoria, Imipenem 2-4 µg/mL y para Ertapenem 2 µg/mL, se realizó un tamizaje del Test de sinergia con ácido etilendiaminotetraacético (10µg o 0.1 M ), se preparó la escala McFarland 0.5 de las cepas a evaluar a partir del método Kirby Bauer, se incubo 18-24hrs. Se realizó el Test de Hodge, como método complementario, utilizando cepas de referencia ATCC25922 de E. coli (Amjad A, 2011) (Cercenado, 2015). Ver figura 1.
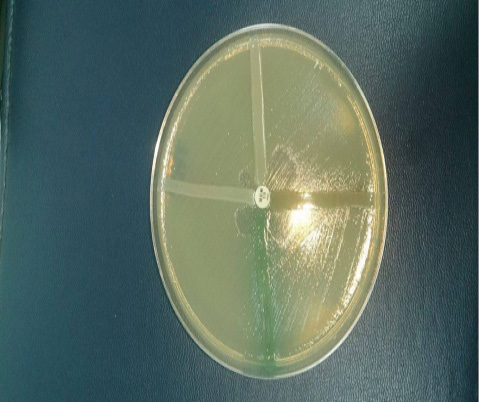
Figura 1. Test de Hodge
Extracción del ADN, en Pseudomonas eruginosa. A partir del cultivo en agar MacConkey por 18-24 horas a 37ºC, se tomó una asada de UFC, se inocularon en un tubo Eppendorf que contenía 100 µl de agua libre de nucleasas, se colocó en baño maría en ebullición por 10 minutos, luego se centrifugo a 12000 rpm por 5 minutos y se extrajo 80µl del sobrenadante, se determinó la concentración de ADN extraído en nanodrop lite 2763. (Armando Guevara, 2009)
La detección de genotípica, que codifican para metalo β lactamasa, se realizó un PCR múltiplex, en aislado de Pseudomonas aruginosa. En la que se utilizó IlustrapureTagReady-To-Go PCR beads, la concentración corresponde a Tris- HCl10mM, (pH 9.0), KCl50mM, MgCl21.5mM, dNTPs 200µM y de Taq ADN polimerasa 2.5µ, Se hizo un mix de Primers correspondiendo a un volumen final en la beads de 25ul (Edgar Gonzales-Escalante, 2011). Ver tabla 1.
|
Cebadores |
Secuencia |
Tamaño |
|
IMPF |
5’-GGAATAGAGTGGCTTAAYTCTC-3’ |
188 Pb. |
|
IMPR |
5’-CCAAACYACTASGTTATCT-3’ |
|
|
VIMF |
5’-GATGGTGTTTGGTCGCATA-3’ |
390 Pb. |
|
VIMR |
5’-CGAATGCGCAGCACCAG-3’ |
|
|
GIMF |
5’-TCGACACACCTTGGTCTGAA-3’ |
477 Pb. |
|
GIMR |
5’-AACTTCCAACTTTGCCATGC-3’ |
|
|
SIMF |
5’-TACAAGGGATTCGGCATCG-3’ |
570 Pb. |
|
SIMR |
5’-TAATGGCCTGTTCCCATGTG-3’ |
|
|
SPMF |
5’-AAAATCTGGGTACGCAAACG-3’ |
271 Pb. |
|
SPMR |
5’-ACATTATCCGCTGAAACAGG-3’ |
Tabla 1. Diseño de cebadores
Programa de amplificación. se utilizó el siguiente programa desnaturalización 94°C, por 5 min; seguida de 36 ciclos desnaturalización 94°C, por 30s; hibridación 52°C, por 40s; amplificación 72°C, por 50s, extensión final un 72°C, por 5 min, temperatura final 4°C. Las muestras se analizaron en un MásterCycler, Marca Eppendorf, Modelo número 5341 (Edgar Gonzales-Escalante, 2011).
Electroforesis. El producto de PCR fue evaluado en un gel de Agarosa al 2% con 0.5 µg/mL de bromuro de ethidium, la electroforesis se corrió a 120 voltios por 60 minutos las bandas de ADN de los diferentes genotipos, fueron visualizadas en una cámara con luz ultravioleta y fotografiada. Ver figura 2.
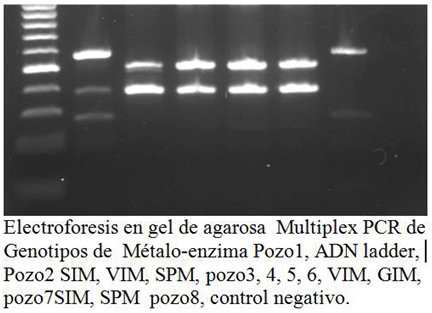
Figura 2
Resultados
El universo estuvo comprendido por 288, cepas de estas 22 cepas de Pseudomonas aeruginosa, que corresponde al 7.6%, las cepas analizadas presentaron multirresistencia a diversos antibióticos analizados, 7 (32%) cepas, presentaron resistencia a Tigeciclina y ninguna de las cepas presento resistencia a Colistina.
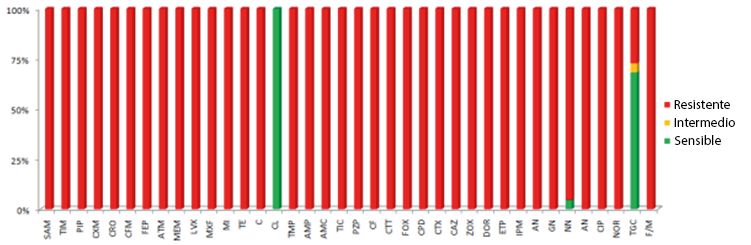
Gráfica 1.
Discusión
La resistencia microbiana ha llegado a un punto crítico que los antimicrobianos disponibles para estos microorganismos, son muy escasas, porque presentan una alta gama de mecanismo para neutralizar a diversas opciones terapéuticas, el aumento de microorganismo resistente es más frecuente, esto complica la situación según el proceso infeccioso, Pseudomonas aeruginosa, constituye una de las principales causas de mortalidad intrahospitalarias, según Nicolau y Oliver, IMP y VIM, son los genes con mayor frecuencia encontrados en este tipo de microorganismo y que en cualquier momento pueden estar causando brotes, en nuestro estudio encontramos un 68% de cepas portan VIM, y combinados con SPM y GIM, estos genes se transmiten por trasferencia horizontal facilitando la diseminación por plásmidos y en caso de SPM, está altamente relacionados por integrón, estos genes están altamente distribuido a nivel mundial algunos países reportan prevalencia más alta, lo más preocupante es que en nuestro país, que se está detectando cepas con sensibilidad reducida a Colistina, que es la alternativa ante esta súper bacteria capaz de hidrolizar diversas familia de antibióticos, según Montero el principal problema de Colistina, es que muy limitada la información sobre su eficacia, seguridad y dosificación, pudiendo causar nefrotoxicidad, se manifiesta como necrosis tubular (Carlos Juan Nicolau, 2010).
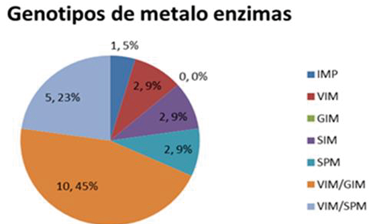
Gráfica 2.
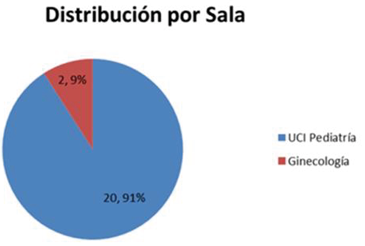
El aumento de resistencia a nivel mundial, se traduce a una reducción terapéutica drástica, la alternativa en nuestros servicios hospitalario, es hacer cumplir las normativas higiénicas sanitario, aplicando medidas de control eficaz para evitar las infecciones nosocomiales entre diversos pacientes, aplicar una terapia idónea, esto reduciría el riesgo de mortalidad, costo económico y estadía hospitalaria, ya que el riesgo de mortalidad es mayor cuando el proceso infeccioso es una bacteriemia. Se determinó que el 91% de las cepas se concentraba en área crítica como UCI pediátricos. (Jaime Labarca L. y Rafael Araos B., 2009). Ver gráfica 3.
Gráfica 3.
Según el tipo de muestra donde se aisló el microorganismo, su mayor frecuencia fue de aspirado traqueal 7 (32%), seguido de secreción 5(23%), Hemocultivo 5(22%) en conjunto con punta de catéter. Según Montero, las infecciones nosocomiales por Pseudomonas aeruginosa, se atribuye a pacientes sometidos a ventilación mecánica, tratamiento antibiótico y procesos post quirúrgicos, Pseudomonas tiene la capacidad de colonizar todas las partes del cuerpo y desarrollar procesos infecciosos diversos (Carlos Juan Nicolau, 2010).

Gráfica 4.
Conclusión
La prevalencia de Pseudomonas aeruginosa, productora de carbapenemasas, en hospitales de Nicaragua, es baja, pero debe ser de preocupación para autoridades hospitalarias, debido que las cepas contienen diversos tipos de genes combinados como; VIM y GIM, VIM y SPM, que pueden desencadenar brotes epidémicos, la frecuencia con la que aparece nueva cepas resistente a los carbapenémicos es evidente, esta evidencia conlleva a la búsquedas de estrategias, para evitar la dispersión de cepas multiresistentes en diferentes unidades de salud en el momento del traslado de un paciente portador a otra unidad hospitalaria.
Bibliografía
Amjad A, M. I. ( December de 2011). Modified Hodge test: A simple and effective test for detection of carbapenemase production. IRAN. J. MICROBIOL, 189-193.
Armando Guevara, J. d. (2009). Detección del gen blaVIM-2 en cepas de Pseudomonas aeruginosa productoras de metalo β-lactamasa aisladas en una unidad de cuidados intensivos en Ciudad Bolívar, Venezuela. Rev Chil Infect , 26 (4)(336-341).
Carlos Juan Nicolau, A. O. (2010). Carbapenemasas en especies del género Pseudomonas. Enferm Infecc Microbiol Clin. , 19-28.
Cercenado, E. (2015). Detección de enterobacterias productoras de carbapenemasas en la rutina del laboratorio. Rev Esp Quimioter, 8-11.
Edgar Gonzales-Escalante, W. V.-T.-M.-P.-P.-G.-V.-C.-C.-S. (2011). METALO-β-LACTAMASAS EN AISLAMIENTOS CLÍNICOS DE Pseudomonas aeruginosa EN LIMA, PERÚ. Rev Peru Med Exp Salud Publica.
Jaime Labarca L. y Rafael Araos B. (2009). Resistencia antimicrobiana:Problema en aumento y soluciones escasas. Rev Chil Infect , 8-9.
Karen Bush, a. G. (2010). ANTIMICROB. AGENTS CHEMOTHER, 969–976.
M. Bodi, J. G. (2007). Pseudomonas aeruginosa: tratamiento combinado frente a monoterapia. Med Intensiva.
prevention, C. f. (s.f.). Modified Hodge test for carbapenemase detection in enterobacteriaceae. Obtenido de http://www.ndhealth.gov/microlab/Uploads/HodgeTest.pdf.